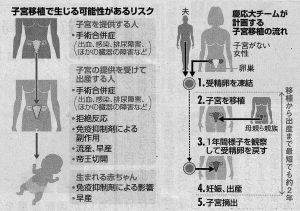
14日、日本医学会の検討委員会は、妊娠・出産を希望する子宮がない女性に対し、子宮移植を認める報告書をまとめました。脳死者からの提供だけでなく、生体移植も容認するとのこと。慶應大や八事日赤病院が臨床研究を計画しており、開始に向けた手続きに入るそうです。
容認に至った経緯には、子宮なき女性でも子供を持てる選択肢を増やすべきだ、との根強い意見がありました。国内で子宮がない女性は、子宮筋腫やがんで摘出した人を含め、20代〜40代だけで6万〜7万人いると推計されています。特に、先天的に子宮や膣を持たないロキタンスキー症候群は、4500人に1人程の割合で発生。外見では分からないものの、多くの人が悩みを抱えているのです。
妊娠や出産ができない人が子供を持つ方法は現在二つ。一つ目は養子縁組です。普通養子縁組は、家の存続や芸養子、同性愛養子など広い目的での制度利用が認められています。しかし、親子間で血筋が繋がっておらず、法的には実親子関係と養親子関係が併存してしまいます。特別養子縁組は、実親子関係が断絶するため(法的)血族関係を独占できますが、虐待児や捨て子などの事情がない限り、制度を利用できません。
二つ目は代理出産です。受精卵を代理母の子宮に移して、出産してもらいます。技術的には難しくないものの、日本産科婦人科学会は倫理的な観点から本治療を自主規制。民法の規定でも、遺伝的な繋がりに関わらず、分娩者が母となると定められています。卵を託した女性は法律上の母親になることが出来ません。
これらの欠点を補うべく「第三の選択肢」として提起されたのが、子宮移植です。提供者は脳死者か被移植者の親族。子宮の提供を受けて出産する人は、ロキタンスキー症候群やがん治療により子宮がない概ね40歳以下の女性という条件が設けられています。まず、実子を望む夫婦間の受精卵を凍結。その後、妻の腹に他人の子宮を移植して、1年間様子を観察。問題がなければ、凍結させた受精卵を入れて、出産に至ります。尚、他人の子宮を体内に入れることは、体に相当の負担を強いることになります。妊娠の期間中は、免疫抑制剤を投与して拒絶反応を防ぎ、出産が終われば子宮は摘出します。
この選択肢のメリットは、生物学的かつ法的母子関係を両立できることです。夫婦双方の遺伝子を持ちながら、分娩者を母と定める民法の規定をクリアすることは、従来成し得なかった画期的な解決策。スウェーデンや米国では、既に40例の出産が報告されています。研究が進めば、より安全な医術が開発されていくことも期待できるでしょう。
ただ、子宮は長さ7〜9cm、幅4cmほどもある臓器です。提供者と出産者、赤ちゃんに死亡や後遺症などのリスクが生じます。従来、臓器移植は、患者の救命という重大な目的に限って実施されてきました。子宮移植にあたっては、実子出産という比較的低次元の願望実現のために甚大なリスクを許容できるのか。この点が長らく論議の的とされてきました。
また、今回は脳死者だけでなく、生体からの移植も認められました。安全に生まれるか定かでない一つの命のために、提供者と移植者の二人の命を危険に晒すことは、合理的と言えるのでしょうか。死ななくとも、QOLの低下は不可避です。将来的にいくら医術が進歩したとしても、人体そのものは進化しない訳で、死亡やQOL低下のリスクが大幅に低減することは考えづらい。加えて、大切な臓器を「道具」として1回限りで使い切るのは倫理的に好ましくない気もします。
このようにリスクや倫理的な問題を多々孕むものの、それでも尚、実子を熱望するカップルが一定数いることも事実です。日本医学会は2年超の熟議の末に容認という判断を下しました。結論が出た以上、希望者がなるべく安全に出産できることを祈りたいと思います。
参考資料:
15日付 朝日新聞朝刊(大阪14版)1面、3面「子宮移植 容認を決定」
日本医学会子宮移植倫理に関する検討委員会報告書(概要)